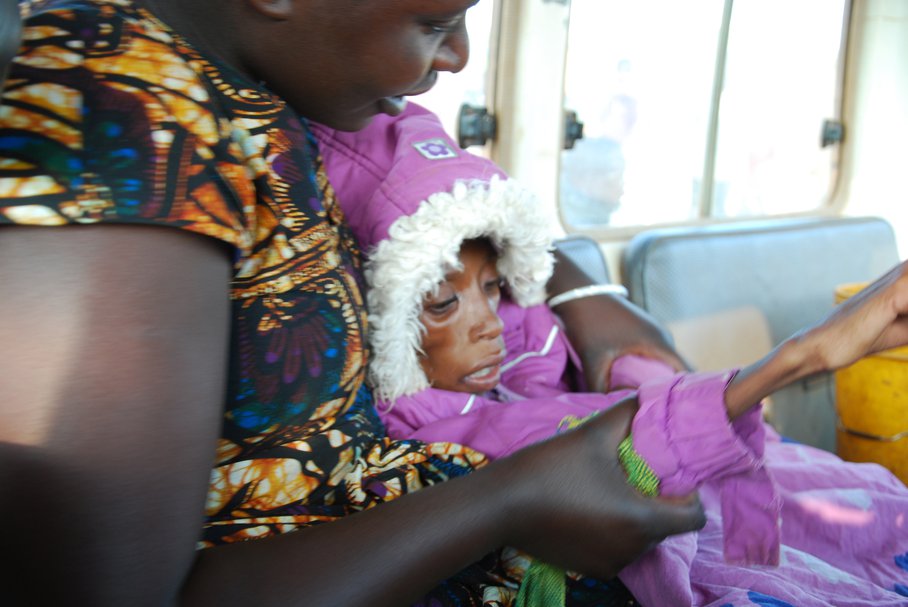
Marazmem potocznie nazywa się zastój, bezruch lub niemożność zrobienia czegokolwiek. Tak samo nazywa się również rodzaj wyniszczenia organizmu, który można zaobserwować u ofiar głodu. Szacuje się, że niedożywienie typu marasmus jest jedną z głównych przyczyn śmierci dzieci poniżej piątego roku życia na świecie. W Polsce marazm występuje przy anoreksji, może być też skutkiem skrajnego zaniedbania w opiece nad osobą starszą lub niepełnosprawną. Czy marazm można wyleczyć?
Marazm – rodzaje, przyczyny, objawy i leczenie
Marazm – co to jest?
Słowo „marazm” ma dwa znaczenia. W kontekście medycznym niemal zawsze oznacza typ niedożywienia, potocznie marazmem nazywa się też stan apatii, depresji czy anhedonii.
Marazm, jako stan związany z niedożywieniem, rzadko występuje w Polsce. Jest powszechny w krajach rozwijających się, w rejonach dotkniętych klęską głodu, występuje głównie u małych dzieci. Rejony najbardziej dotknięte marazmem znajdują się przede wszystkim w Afryce Subsaharyjskiej, chociaż niedożywienie tego typu jest powszechne także w biednych rejonach Azji Południowej. Szacuje się, że marazm wraz z innymi formami wyniszczenia organizmu stanowi główną przyczynę śmierci dzieci poniżej piątego roku życia w niektórych krajach afrykańskich, przewyższając w statystykach nawet ofiary malarii.
W Polsce i innych krajach europejskich z marazmem można spotkać się niemal wyłącznie w przypadkach takich jak:
- anoreksja,
- skrajne zaniedbanie opieki osoby starszej czy niepełnosprawnej,
- stany pooperacyjne.
Problem marazmu u dzieci w Polsce zasadniczo nie istnieje – przypadki zagłodzenia skutkującego marazmem są pojedyncze i praktycznie zawsze dotyczą dzieci poniżej piątego roku życia lub niepełnosprawnych, nierealizujących z powodu swojej niepełnosprawności obowiązku szkolnego. Także przyczyną zagłodzenia dziecka zawsze jest zaniedbanie albo przemoc ze strony rodziców.
W znaczeniu potocznym „marazm” oznacza stan zastoju, apatii czy nawet stuporu. Marasmós z greki oznacza „uwiąd” bądź „gaśnięcie”, jest więc kojarzony głównie z biernością i niemożnością zrobienia czegokolwiek. Marazmem można określić objawy niektórych rodzajów depresji, zwłaszcza te związane z obniżeniem aktywności czy reakcji na bodźce – a więc apatię, anhedonię (niemożność odczuwania przyjemności), utratę apetytu, chęci angażowania się w różne aktywności czy podtrzymywania kontaktów z innymi. Objawy kojarzone z marazmem pojawiają się także w przebiegu różnych innych chorób psychicznych, np. stanów lękowych czy schizofrenii.
Marazmem można też określać dowolny inny stan psychicznego zastoju, niekoniecznie mający podłoże chorobowe. Można więc doświadczać niemożności podjęcia działania z powodu zwykłego przygnębienia, marazmem określa się też zastój w pracy, brak postępów w dowolnej dziedzinie, czy nawet zwykłe rozleniwienie i brak aktywności.
To też może Cię zainteresować: Czym jest równowaga organizmu?
Marazm jako typ wyniszczenia organizmu
Taki rodzaj marazmu wynika z długotrwałych niedoborów energetyczno-białkowych. Jest to najczęściej spotykany typ zagłodzenia u osób z zaburzeniami odżywania, także dzieci głodzonych w wyniku zaniedbania, ofiar obozów koncentracyjnych. Objawy marazmu to:
- bardzo niskie BMI, poniżej 62% normy dla wieku czy wzrostu;
- niska masa mięśniowa, niemalże całkowity zanik tkanki tłuszczowej;
- zaburzenia ciepłoty ciała – hipotermia lub gorączka;
- anemia i wszystkie jej objawy;
- odwodnienie;
- objawy związane z niedoborami witamin i składników odżywczych;
- u dzieci: zaburzenia wzrostu i rozwoju;
- hipowolemia;
- tachypnoe;
- patologiczne zmniejszenie lub powiększenie organów, w tym mózgu;
- zaburzenia widzenia;
- spadek odporności;
- apatia, poważne zaburzenia koncentracji, myślenia i zdolności rozumowania;
- brak reakcji na bodźce zewnętrzne.
Przyczyną marazmu zawsze jest głód lub stan uniemożliwiający jedzenie lub przyswajanie składników odżywczych. Nie każde długotrwałe niedożywienie kończy się marazmem – podobną chorobą jest kwashiorkor, występujący przy zagłodzeniu z przewagą braku odpowiedniej podaży białek. Osoby chorujące na kwashiorkor doświadczają obrzęków oraz patologicznego powiększenia niektórych organów przy jednoczesnym spadku masy mięśniowej i tłuszczowej – mogą więc mieć wydęty brzuch czy opuchniętą twarz, przy jednoczesnym zaniku mięśni kończyn. Kwashiorkor najczęściej wiąże się z dostępem do jedzenia o niskiej jakości, zawierającego niemal wyłącznie węglowodany, przy znikomej ilości protein i składników odżywczych w diecie.
Warto podkreślić, że marazm ma zasadniczo lepsze rokowania niż kwashiorkor, jeśli leczenie zostanie podjęte na czas. W przeciwieństwie do kwashiorkoru, marazm niekoniecznie prowadzi do zaniku apetytu, co częstokroć ułatwia powrót do zdrowia.
Marazm jako objaw zaburzeń psychicznych
Pojawia się w depresji, ale także w zaburzeniach nerwicowych, schizofrenii, może być też częścią zespołu pourazowego. W takim przypadku słowo marazm jest stosowane zamiennie z apatią, czyli zmniejszeniem wrażliwości na bodźce (zewnętrze lub emocjonalne), może też się wiązać z anhedonią, skłonnością do wycofywania się w odpowiedzi na lęk (zaburzenia nerwicowe), może być odpowiedzią na traumę. W schizofrenii apatia i zobojętnienie należą do tzw. objawów negatywnych, czyli deficytów towarzyszących chorobie.
Objawy marazmu mogą wiązać się również z ogólnym wyczerpaniem fizycznym lub psychicznym. Marazm w znaczeniu „apatii” jest normalną odpowiedzią organizmu na brak snu, wyczerpanie chorobą (np. gorączką), także przetrenowanie w sporcie (nadmierny, długotrwały wysiłek fizyczny) mogą spowodować tymczasową apatię i obojętność. Marazm może być także odpowiedzią na przeciążenie psychiczne – nagłe lub przewlekłe. W przypadku tego drugiego często mówi się o wypaleniu – w kontekście pracy, relacji, religii itd. Wypalenie zazwyczaj postępuje wolno, jednakże skutkuje w końcu apatią, brakiem energii i niemocą. Wypalenie najczęściej spowodowane jest długotrwałym stresem.
Marazm może towarzyszyć zwykłemu przygnębieniu lub smutkowi, wtedy zazwyczaj mija szybko, wraz z ustąpieniem stanu, który go spowodował. Apatia połączona z poczuciem pustki często towarzyszy także żałobie, zwłaszcza w jej późniejszych stadiach.
Czym grozi niedożywienie typu marasmus?
Jak w przypadku innych typów wyniszczenia organizmu z powodu niedożywienia, nieleczony marazm kończy się śmiercią. Bezpośrednią przyczyną zgonu jest najczęściej zapaść krążeniowo-oddechowa.
Marazm powoduje zmiany w składzie ciała. U osoby dotkniętej marazmem tkanka tłuszczowa może stanowić mniej niż 5% masy, zanikowi ulegają także mięśnie szkieletowe, zmniejsza się masa poszczególnych organów – nawet o 30%. Nieproporcjonalnie duży odsetek masy ciała zaczyna stanowić woda.
Zaburzona zostaje gospodarka elektrolitowa organizmu. Najczęściej dochodzi do niedoboru potasu, który jest konieczny do regulacji ciśnienia osmotycznego komórek, co powoduje zaburzenia rytmu serca, osłabienie, a także typową dla marazmu apatię. Może dojść do anemii wywołanej niedoborem żelaza, a także objawów niedoboru magnezu, fosforu, wapnia oraz wszystkich witamin.
Długotrwałe niedożywienie wymusza na organizmie adaptację do warunków stałego deficytu energii. Spada podstawowe tempo metabolizmu. Upośledzeniu ulega mechanizm regulacji ciepłoty ciała – chory jest podatny na hipotermię, a w przypadku infekcji często nie jest w stanie gorączkować. Zaburzony zostaje także metabolizm węglowodanów – przedłużająca się hipoglikemia może prowadzić do problemów ze wchłanianiem glukozy.
Marazm może powodować problemy z przyswajaniem składników odżywczych. Śluzówka pokrywająca jelita zaczyna ulegać wygładzeniu, zwalnia perystaltyka jelit, gruczoły trawienne wydzielają mniej soków. Wzrasta podatność na infekcje z powodu zaburzeń układu immunologicznego.
Większość negatywnych skutków marazmu da się odwrócić podczas leczenia, jednakże marazm u dzieci może prowadzić do zahamowania rozwoju. Osoby z historią marazmu w dzieciństwie cechują się niskim wzrostem i wagą w porównaniu z grupą kontrolną. Przebycie marazmu wpływa także negatywnie na zdolności intelektualne dziecka, prowadząc do przewidywalnego obniżenia IQ o kilkanaście punktów, a także spadku elastyczności poznawczej i umiejętności formowaniu koncepcji, a także inicjacji, płynności werbalnej, pamięci roboczej, szybkości przetwarzania i integracji wzrokowo-przestrzennej.
Dorośli, którzy przebyli marazm, mogą wytworzyć nietolerancję glukozy i przez to predyspozycje do cukrzycy. Zdarza się, że marazm powoduje trwałe zaburzenia funkcji tarczycy, zwykle niedoczynność tego organu. Ofiary głodu zmagają się także z psychologicznymi skutkami choroby.
Przeczytaj też: Depresanty – czy alkohol to depresant?
Jak leczy się marazm?
W przypadku marazmu stosuje się leczenie żywieniowe, jednakże chorzy są narażeni na zespół ponownego odżywienia (ang. refeeding syndrome), który może prowadzić do śmierci.
W przebiegu zespołu ponownego odżywienia występuje tzw. szok pokarmowy, spowodowany nagłymi zmianami metabolicznymi. Najczęściej dochodzi do nagłego spadku poziomu elektrolitów we krwi, zwłaszcza jonów fosforu. Hipofosfatemia powoduje zaburzenia funkcji układu krążenia, prowadząc w końcu do niewydolności sercowej, zazwyczaj poprzedzonej migotaniem przedsionków i arytmią.
Warto zaznaczyć, że względu na zmiany metaboliczne związane z nagłym odżywieniem, w pierwszych dniach leczenia zazwyczaj postępują problemy związane z niedoborem energii i składników odżywczych. Spadek poziomu fosforu z powodu fosforyzacji glukozy prowadzi do zahamowania produkcji ATP, podstawowego nośnika energii, co z kolei może przyczynić się do niewydolności oddechowej z powodu osłabienia mięśni odpowiadających za respirację. Nierzadko szok pokarmowy prowadzi również do niewydolności wielonarządowej, a z uwagi na osłabienie funkcji układu pokarmowego może dojść do wymiotów i biegunki, co dodatkowo osłabia chorego.
Lecząc marazm należy więc zacząć od odpowiedniej podaży wody i elektrolitów. Z uwagi na obniżoną odporność, chorego powinno się zbadać pod kątem infekcji, zwłaszcza objawów sepsy. Zaleca się rozpoczęcie odżywiania od podawania składników odżywczych metodą dożylną, ponieważ pomaga to wstępnie zregenerować niektóre funkcje układu pokarmowego, które zostały utracone w wyniku długotrwałego niedożywienia.
W trakcie leczenia chory powinien rozpoczynać odżywianie od przyjmowania ok. 50% dziennego zapotrzebowania kalorycznego. Ważne jest także rozłożenie posiłków w czasie – w ciężkich przypadkach marazmu pacjent powinien jeść niewielkie posiłki co dwie, trzy godziny, również w nocy, aby zapobiec śmierci w czasie snu. Powinno się również zadbać o dostarczenie witamin, zwłaszcza tiaminy, a także monitorować poziom płynów i elektrolitów w organizmie. W przypadku objawów zespołu ponownego odżywienia należy natychmiast przerwać leczenie, wznawiając je, gdy minie zagrożenie.
W pierwszym tygodniu leczenia stosuje się zazwyczaj odżywianie pozajelitowe w połączeniu z podawaniem pokarmów płynnych (WHO zaleca mieszankę na bazie chudego mleka, mąki pszennej, oleju roślinnego i cukru). Szansa na wystąpienie szoku pokarmowego osiąga szczyt w ciągu pierwszych 72 godzin leczenia. Po około dwóch tygodniach zwiększa się podaż białka i tłuszczu w diecie, na tym etapie chory powinien być zachęcany do jedzenia jak najwięcej – jest to szczególnie ważne w przypadku dzieci. Odzyskanie prawidłowej masy ciała trwa około sześciu tygodni, proces może jednak znacznie się wydłużyć, jeśli chory cierpi na zaburzenia apetytu z powodu marazmu lub gdy pojawią się komplikacje. Słaba odpowiedź organizmu na terapię najczęściej jest spowodowana toczącą się jednocześnie infekcją lub chorobą przewlekłą – w rejonach zagrożonych głodem najczęściej są to malaria lub HIV.
Czytaj również: Luźne stolce – jakie są przyczyny częstych, luźnych stolców?
Bibliografia
W Wylecz.to opieramy się na EBM (Evidence Based Medicine) – medycynie opartej na faktach i wiarygodnych źródłach. Dowiedz się więcej o tym, jak dbamy o jakość naszych treści.
- Spoelstra MN, Mari A, Mendel M, Senga E, van Rheenen P, van Dijk TH, et al. Kwashiorkor and marasmus are both associated with impaired glucose clearance related to pancreatic ß-cell dysfunction. Metabolism. 2012 Mar 2.;
- Emery PW. Metabolic changes in malnutrition. Eye. October 2005. 19 (10):1029-32;
- Galler, Janina R.; Ramsey, Frank C.; Forde, Victor; Salt, Patricia; Archer, Esther* Long-Term Effects of Early Kwashiorkor Compared with Marasmus. II. Intellectual Performance, Journal of Pediatric Gastroenterology and Nutrition: November 1987 - Volume 6 - Issue 6 - p 847-854;
- Titi-Lartey OA, Gupta V. Marasmus. [Updated 2021 Jun 20]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2021 Jan-.;
- Peter CJ, Fischer LK, Kundakovic M, Garg P, Jakovcevski M, Dincer A, et al. DNA Methylation Signatures of Early Childhood Malnutrition Associated With Impairments in Attention and Cognition. Biol Psychiatry. 2016 Mar 26

Lena Helman
dziennikarka
Dziennikarka, samorzeczniczka osób w spektrum autyzmu. W swojej pracy stawia na propagowanie wiedzy z zakresu profilaktyki zdrowotnej i rozwiewanie popularnych mitów medycznych.




 531
531










Komentarze i opinie (0)