Insulina jest podstawowym lekiem w terapii cukrzycy typu 1 oraz bardziej zaawansowanych stadiów typu 2. Z tego względu oczywiste jest, że zasady jej stosowania są kluczową wiedzą dla wielu pacjentów cierpiących na tę chorobę. Istnieje kilka modeli leczenia z zastosowaniem tego hormonu, które powinny być dostosowywane indywidualnie do każdego pacjenta chorego na cukrzycę.
Zasady podawania insuliny – dawkowanie i technika
Formy podawania insuliny
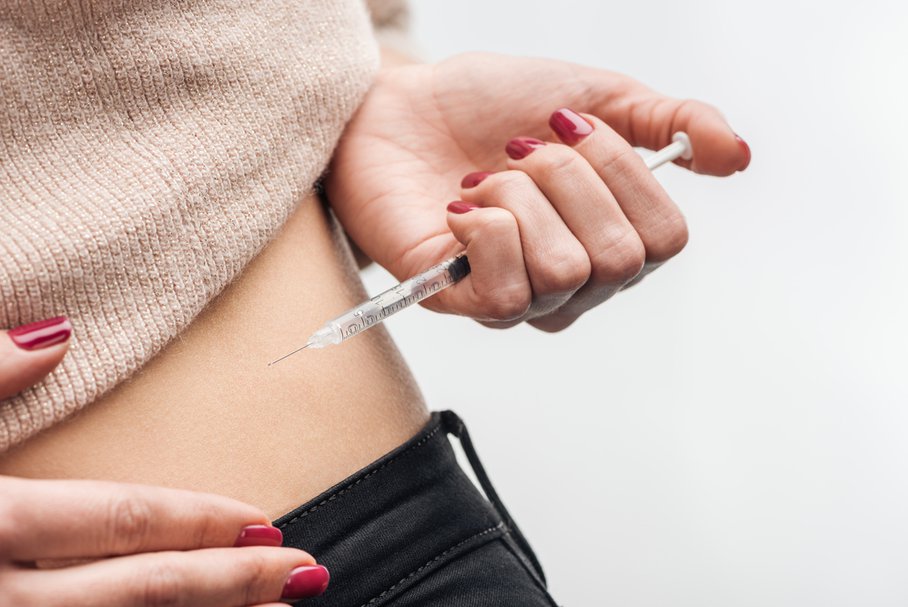
Insulinę podaje się podskórnie w formie zastrzyku. Badane są także inne sposoby dostarczenia jej do organizmu (np. w formie inhalacji), jednak na chwilę obecną są one zbyt niewygodne lub nieprzewidywalne, aby znaleźć praktyczne zastosowanie.
Ważną alternatywą jest możliwość zastosowania osobistej pompy insulinowej, czyli urządzenia, które połączone jest cienkim przewodem ze stałym wkłuciem (podobnym do wenflonu), umieszczonym w skórze brzucha. Taki „port“ zmienia się średnio co 3 dni, dlatego znacząco spada liczba ukłuć, jakie musi znosić pacjent. Jednakże wspomniane pompy nie są jeszcze aż tak powszechnie stosowane, poza tym ich obsługa rządzi się nieco innymi zasadami.
Technika wstrzyknięć insuliny
Insulinę podaje się najczęściej przy pomocy tzw. penów, czyli wstrzykiwaczy wielokrotnego użytku, które mieszczą w sobie fiolkę zawierającą 1,5–3,0 ml roztworu insuliny (standardowo 150–300 jednostek). Można także korzystać z jednorazowych strzykawek, a także bardziej wyszukanych sposobów (jak np. wstrzykiwacz ciśnieniowy), jednak preferencje pacjentów pokazują, że peny stanowią optymalne połączenie kosztów oraz wygody stosowania.
Dostępne są igły do penów o zróżnicowanej długości – od 5 do 12 mm, przy czym w zależności od stosowanej igły oraz grubości tkanki tłuszczowej technika i zasady podawania insuliny mogą się nieco różnić.
Zastrzyki standardowo podaje się w skórę brzucha (gdzie insulina wchłania się najszybciej), uda (wchłanianie najwolniejsze) lub pośladków (wchłanianie o pośrednim czasie). Można także podać lek w górną zewnętrzną część ramienia lub pod łopatką – ale te miejsca są rzadziej wybierane z powodu trudności uniesienia fałdu skóry oraz niewygodnego dostępu.
Ze względu na powyższe różnice w szybkości wchłaniania, insuliny krótko działające zazwyczaj podaje się w skórę brzucha lub pośladki, a długo działające – w uda.
Insuliny, w zależności od rodzaju, mogą być roztworami (klarowne) lub zawiesinami (mętne). Należy pamiętać o tym, że zawiesiny należy wcześniej wymieszać poprzez kilkukrotne obrócenie pena lub pojemnika z insuliną, ale bez wstrząsania, gdyż może to negatywnie wpłynąć na strukturę insuliny. Analogi (zarówno długo, jak i krótko działające) oraz insuliny regular zazwyczaj nie wymagają mieszania.
Jeśli chodzi o technikę podania, po kolei czynności wyglądają następująco (technika podawania insuliny opracowana na podstawie: R. Hanas: „Cukrzyca typu 1 u dzieci, młodzieży i dorosłych“):
- Należy wycisnąć 1 jednostkę insuliny w powietrze – pozwala to sprawdzić, czy igła nie jest zatkana i pozbyć się nadmiaru powietrza.
- Należy unieść fałd skóry przy pomocy dwóch palców – najlepiej kciuka i palca wskazującego.
- Wbić igłę w fałd pod kątem około 45 stopni.
- Wstrzyknąć dawkę insuliny.
- Powoli policzyć do 10 – odpowiednio długi czas zapobiega cofnięciu się wprowadzonego leku na powierzchnię skóry.
- Wysunąć igłę i puścić fałd skóry.
Powyższy schemat najlepiej odpowiada zastosowaniu igieł 8 mm oraz standardowej budowie ciała, bez zbyt obfitej lub ubogiej tkanki tłuszczowej.
Przy podobnej ilości tkanki podskórnej igły 5 mm mogą być wkłuwane bez unoszenia fałdu, pionowo do powierzchni skóry. Z kolei u osób otyłych może być konieczne korzystanie z igieł 12 mm i podawanie insuliny dosyć głęboko.
Insulina a trzustka
Trzustka zdrowego człowieka wydziela insulinę stale, w małych ilościach, a gdy poziom cukru we krwi zacznie się podnosić (np. po posiłku), reaguje gwałtownym wyrzutem dużej dawki hormonu, aby pokryć wzrost zapotrzebowania. Poza tym system zaopatrzenia organizmu w insulinę jest połączony z innymi bodźcami (np. hormonalnymi), dlatego pozwala na bardzo precyzyjną i uzależnioną od potrzeb regulację poziomu cukru.
Wydzielanie insuliny w odpowiedzi na posiłek następuje w dwóch fazach:
- najpierw do krwi „wyrzucana“ jest cała insulina, jaka zgromadzona jest w komórkach trzustki,
- następnie, przez kilka godzin, narząd o wiele wolniej produkuje „od zera“ dalsze dawki hormonu.
Powyższy mechanizm jest uzależniony od tego, że organizm w pierwszej kolejności trawi głównie węglowodany, co prowadzi do stosunkowo szybkiego wzrostu poziomu cukru we krwi, który musi zostać zneutralizowany równie intensywnym dostarczeniem insuliny. Następnie, o wiele wolniej, trawione są białka i tłuszcze, których wpływ jest bardziej rozłożony w czasie – stąd długotrwała podaż drugiej fazy.
Po zakończeniu trawienia zapasy w komórkach trzustki są odbudowywane i organizm jest gotów do przyjęcia kolejnego posiłku.
Terapia insuliną
Terapia przy pomocy insuliny wstrzykiwanej z zewnątrz organizmu ma za zadanie jak najlepiej odwzorować działanie trzustki osób zdrowych (choć oczywiście trudno jest osiągnąć idealną zgodność). Dlatego z reguły stosuje się w terapii kilka rodzajów insuliny, które w maksymalnym uproszczeniu można podzielić na:
- insuliny krótko działające:
- analogi krótko działające,
- insuliny regular;
- insuliny „bazowe“:
- o pośrednim czasie działania,
- analogi długo działające;
- mieszanki insulinowe.
Terapia insuliną najbardziej rozwinięta jest u osób cierpiących na cukrzycę typu 1 lub daleko posuniętą postać typu 2, kiedy trzeba całkowicie zastąpić pracę trzustki. Często lek wprowadza się także u osób chorujących na cukrzycę typu 2 – jako wsparcie terapii lekami doustnymi. Wtedy dawki, harmonogram i zasady podawania insuliny są odpowiednio mniej skomplikowane.
Intensywna insulinoterapia
U osób całkowicie pozbawionych naturalnej insuliny konieczne jest zapewnienie zarówno „bazy“ (ciągłego podstawowego zasobu insuliny, który jest stopniowo uwalniany przez całą dobę), jak i dawek „posiłkowych“ (które pokrywają zapotrzebowanie wynikające ze spożycia pokarmu). Do pierwszego zadania najlepiej nadają się insuliny „bazowe“, a do drugiego – krótko działające.
Dawkowanie insuliny jest sprawą indywidualną, wypadkową zapotrzebowania organizmu, ilości spożywanych pokarmów oraz innych czynników (np. stres, infekcje, zaburzenia hormonalne itp.), dlatego musi być ono ustalane w konsultacji z lekarzem. Pacjentów zachęca się, aby brali aktywny udział w projektowaniu własnej terapii i nie bali się jej modyfikować, gdy zajdzie taka potrzeba. Dzięki temu mają możliwość lepszego dostosowania dawek do zmieniających się warunków i posiadają większą kontrolę nad własną chorobą.
W najczęstszym układzie lekarz ustala z pacjentem dawki „bazowe“ – mogą to być 1–2 wstrzyknięcia w ciągu doby, zależnie od stosowanego preparatu.
Co do dawek posiłkowych, najczęściej pacjent uzyskuje informację, ile insuliny musi podać na każdy tzw. wymiennik węglowodanowy (WW) posiłku. WW jest to ilość pokarmu, która zawiera ~10 g węglowodanów przyswajalnych (może to być np. 100 g jabłka). Każdy cukrzyk powinien nauczyć się, jak przeliczać posiłki na wymienniki, aby móc skutecznie dostosowywać dawki insuliny. Rzadziej stosuje się także przeliczanie dawki na każde 100 kcal wartości energetycznej – wybór metody jest w zasadzie uzależniony od ustaleń między pacjentem i lekarzem.
Ostatnim elementem terapii jest podawanie tzw. dawek kontrujących, czyli dodatkowych jednostek insuliny, które mają za zadanie obniżyć nadmiernie wysoki poziom cukru. Wysokość kontry zależy od indywidualnej wrażliwości organizmu – podczas wizyty u lekarza ustala się, ile insuliny należy podać, aby obniżyć poziom cukru o określoną wartość, poza tym po dłuższym czasie pacjent sam jest w stanie ocenić, jak dużą ilość leku należy zastosować w określonych sytuacjach.
Powyższy system określa się mianem tzw. intensywnej insulinoterapii metodą wielokrotnych wstrzyknięć i jest on zalecanym sposobem leczenia głównie chorych na cukrzycę typu 1.
Zastosowanie mieszanek insulinowych
Jeśli chodzi o mieszanki insulinowe, są one stosowane częściej u osób z cukrzycą typu 2, o jeszcze częściowo zachowanej funkcji trzustki lub o bardzo regularnym trybie życia. W ich skład wchodzi insulina krótko i długo działająca, dlatego ich działanie posiada zarówno składową „szybką“ (pokrywającą zapotrzebowanie podczas posiłku), jak i „powolną“ (która utrzymuje się w przerwie między posiłkami).
Można ustalić terapię tak, aby poszczególne dawki mieszanki nakładały się na siebie – wtedy nie jest konieczne podawanie osobnej „bazy“. Jednak ta metoda leczenia wymaga bardzo regularnego spożywania posiłków (zarówno pod względem czasu, jak i wielkości) oraz nie pozwala na tak dużą elastyczność, jak metoda wielokrotnych wstrzyknięć z „bazą“ i insuliną krótko działającą.

Marek Dryżałowski
Lekarz
Lekarz medycyny, absolwent Wydziału Lekarskiego z Oddziałem Lekarsko-Dentystycznym w Zabrzu (Śląski Uniwersytet Medyczny w Katowicach), w trakcie studiów odbywał staże zagraniczne w Kuwejcie oraz Japonii. Zawodowo interesuje się przede wszystkim: diabetologią, anestezjologią, intensywną terapią oraz medycyną ratunkową.





 1
1











Komentarze i opinie (0)